 发病机制
发病机制
发病机制:
1.病理生理
(1)阳离子含量的改变与渗透性:红细胞内外物质交换需要通过细胞膜,红细胞内外无机离子、糖等的浓度差别很大,它们的转运都有各自的机制。正常红细胞通过Na
/K
泵维持细胞内Na
/K
正常比例,Na
/K
泵每作用1次即有3个Na
泵出细胞外,2个K
泵入细胞内,使红细胞内呈高钾低钠状态。而HS红细胞,特别是从脾脏收集的红细胞存在
脱水异常和对单价离子的通透性异常,推测是骨架蛋白缺乏的结果。钾和水选择性丢失的途径被激活引起细胞的
脱水异常,如脾脏的相对低pH值和氧化作用的损伤以及红细胞在脾脏与巨噬细胞接触产生氧自由基可刺激K
/Cl
-联合输送器。此外,在HS红细胞,调节细胞内钠和钾含量的Na
/K
泵的活动是亢进的。因为每2个原子的钾转运进入细胞内,3个钠原子从细胞内被挤出,泵的功能亢进将导致红细胞
脱水以免红细胞肿胀、破坏。蛋白4.2缺乏的HS红细胞有阴离子输送增加,而血影蛋白、锚蛋白或带3缺乏的HS红细胞阴离子输送正常或输送减少。
(2)非变形性球形红细胞在脾脏的滞留:脾脏在HS发病中病理生理机制的重要性众所周知。脾脏选择性破坏HS红细胞有两个因素:一是HS红细胞变形性不良,二是脾脏血管系统的独特解剖构造充当“微循环过滤器”的作用。
由于表面物质缺失引起红细胞表面积与体积的比值减少,从而导致红细胞变形性差是发病中的主要因素。正常的盘状细胞具有丰富的表面,允许红细胞变形并通过狭窄的微循环信道,而HS红细胞缺少这部分可变形的额外表面。变形性不良可由于细胞的
脱水更进一步加重。
红细胞在脾脏滞留的主要部位是脾脏窦孔的壁,来自脾脏红髓脾索的血液进入静脉循环。在大鼠的脾脏,孔的长与宽分别为2~3μm和0.2~0.5μm,约为红细胞直径的一半。脾标本的电子纤维照片显示只有非常少量的HS红细胞穿过此部位。因此,在切除的脾脏可以观察到解剖部位的非变形性球形红细胞堆积于红髓,使红髓充血变粗。
(3)脾脏对红细胞的调节与破坏:HS红细胞由于表面区域缺失和细胞密度的增加,一旦经脾脏扣留将经受附加的损伤,在脾切除时有红细胞移出脾脏就是证据。这些经脾脏处理过的红细胞重返血液循环,可以通过渗透脆性检测出这部分细胞群。脾切除后,这些红细胞群消失。
早期通过模拟脾脏条件(包括低pH值、隔离的红细胞可以与网状内皮系统接触等)进行HS红细胞的体外培养研究显示,糖缺失和接踵而来的细胞内ATP的缺乏并非HS红细胞在脾脏破坏的原因。脾脏条件的影响显示出的是累积的损伤。HS红细胞在脾索停留的时间平均为10~100min,只有1%~10%流经脾脏的血液是暂时滞留于脾脏并充满脾索,其余的90%血液迅速流入静脉循环。
虽然HS红细胞主要在脾脏扣留和破坏,但HS细胞也在其他外周的器官被破坏。HS红细胞表面改变触发网状内皮系统吞噬作用的机制尚不清楚。一个途径可能是脂质双分子层结构内磷脂的破坏,导致磷脂酰丝氨酸外侧暴露,促进红细胞附着于网状内皮系统,使其在脾脏以外的其他器官被吞噬破坏。虽然磷脂在两个脂质双层内的分布在绝大多数HS患者是正常的,但在一些严重的HS患者有磷脂分布的异常改变。还有一种猜测,经脾脏处理过的末期HS红细胞具有磷脂不均匀的发生。
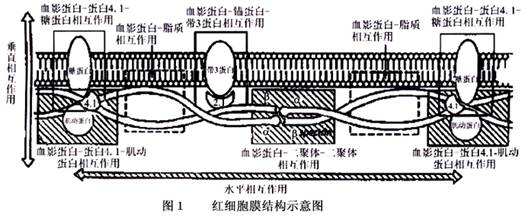
2.分子机制 正常红细胞的膜是有非酯化胆固醇和糖脂插入的不对称性磷脂双层结构。膜的外层为胆碱磷脂(磷脂酰胆碱也称卵磷脂和鞘磷脂),内层为氨基酸磷脂(磷脂酰氨基乙醇和磷脂酰丝氨酸)。红细胞膜也含有不对称的蛋白成分。所有的糖蛋白暴露于膜的外侧表面,具有红细胞抗原和受体或转运蛋白。这个整体的膜蛋白穿透或跨越脂质双层,与疏水脂质的核心部位相互作用并且紧紧地束缚红细胞膜。一个独立的蛋白网络与整体膜蛋白和脂质双层形成垂直和水平相互作用的膜骨架。膜骨架包括血影蛋白(或称收缩蛋白,又分为α和β spectrin)、锚蛋白(ankyrin)、蛋白4.1、蛋白4.2和肌动蛋白(图1)。HS的分子改变具有异质性。通过聚丙烯酰胺凝胶电泳(PAGE)密度梯度测定法定量分离膜蛋白,HS被分为以下5种亚型:单一血影蛋白部分缺乏、血影蛋白与锚蛋白连接部分缺乏、带3部分缺乏、蛋白4.2缺乏和其他少见的共同缺乏。
(1)单一的血影蛋白部分缺乏:单一血影蛋白部分缺乏包括α-血影蛋白和β-血影蛋白。大量文献证实在血影蛋白缺乏的显性遗传HS患者有β-血影蛋白基因(SPTB)突变存在。但有一种例外,β-血影蛋白Houston在一些家族被证明是一种移码突变,这些突变是局限的,是独特的个体家族,并且可能与β-血影蛋白mRNA减少的积累有关。β-血影蛋白Kissimmee是一种局限在与蛋白4.1交互作用的β-血影蛋白的高度保守区域的点突变,是一种限制蛋白4.1与血影蛋白到肌动蛋白连接键的功能障碍。因此,通过还原剂处理循环中的红细胞来增强其限制功能。这些红细胞富含还原型谷胱甘肽,血影蛋白/蛋白4.1限制性减低是非功能性的表现。
单一血影蛋白缺乏的非显性遗传HS患者,属α-血影蛋白的缺乏。在正常的红细胞,α-血影蛋白合成量大大超过β-血影蛋白,α-血影蛋白基因(SPTA1)突变导致α-血影蛋白合成减少。由于α-血影蛋白超过β-血影蛋白的合成,因而,在膜内有一个正常数量的血影蛋白异二聚体组合,因此,一个正常的α-血影蛋白和一个有缺陷的α-血影蛋白等位基因结合的个体可无症状。纯合子或复合杂合子的α-血影蛋白缺乏HS个体,将是严重型的HS患者。Wichterle等报道1例复合杂合子的α-血影蛋白缺乏严重的HS病例,具有两个不同的α-血影蛋白基因缺乏,在一个等位基因上,有一个与上游间插序列突变(α
LEPRA)有关的剪切缺失;在另一个等位基因上有另外一个基因突变,即a
PRAGUE。α
LEPRA 等位基因产生比正常的等位基因少6倍的纠正剪切的α血影蛋白转录物。更进一步的研究显示,许多非显性遗传的血影蛋白缺乏HS,α
LEPRA与α
Bug Hill(在αⅡ结构域部位有一个氨基酸取代了结构域)的连接是失平衡的。因此α
LEPRA等位基因与其他α-收缩蛋白缺乏的杂合个体出现,导致明显的血影蛋白缺乏的球形红细胞增多性
溶血性贫血。
利用脉冲标记的BFU-E研究显示,在一些致死性或接近致死性的与血影蛋白严重缺乏(约占正常成分的26%)的HS,其α-血影蛋白的合成显著减低。尽管这些缺陷的分子基础尚不清楚,但有母亲是轻度显性遗传的HS和有渗透脆性轻度增加而血液学表现正常的父亲的家族史,提示有至少两个基因缺陷的简单杂合子的可能。
(2)血影蛋白与锚蛋白的结合部分缺乏:血影蛋白与锚蛋白结合部分缺乏的生物化学表现最先在1988年由Coetzer等提出。锚蛋白代表血影蛋白在膜上的主要连接部位,因此,尽管血影蛋白的合成正常,锚蛋白缺乏常伴有相应比例的血影蛋白减少是不奇怪的。例如,β-血影蛋白突变的HS,大多数的锚蛋白缺陷属于与mRNA累积减少相关的点突变。除外锚蛋白Florisnopolis外,移码突变与严重的HS有关,这一点由来自3个不同遗传背景家族的HS患者而证实。现有的报道中15%~20%的锚蛋白基因(ANKl)突变属新生突变(de novo mutation)。在两个家庭中发现有双亲镶嵌体锚蛋白突变,因此,在相同HS家族中有临床症状不同的病例发生。
包括锚蛋白基因部位的缺失或移位的染色体组型异常的非典型HS病例也有报道。1例患者,8号染色体上全部锚蛋白基因缺失导致一个大的缝隙缺失。锚蛋白缺失可能是典型症状的球形红细胞增多、
智力低下、典型面容和性腺功能减低的邻近基因综合征的一部分。
(3)带3蛋白部分缺乏:带3蛋白部分缺乏发现于轻、中型显性遗传的HS患者,伴有蘑菇样或钳形红细胞,其中大部分患者伴有蛋白4.2缺乏。迄今为止,发现有近50种不同的带3突变与HS有关,这些突变延伸遍及带3,存在于胞浆区域和膜剪切区域。带3突变的纯合子(带3
Coimbra)可引起致死性或近致死性的HS,伴有胎儿水肿、
代谢性酸中毒以及与带3完全缺失并蛋白4.2缺乏相关的严重贫血。影响带3蛋白的等位基因(SLC4A1)已被鉴定,当带3蛋白突变连续遗传,将加重带3缺乏并使疾病的临床症状更加恶化。
某些带3缺乏的HS病例,网织红细胞减少。这种病例带3合成和mRNA水平是正常的。同时也发现某些病例存在带3蛋白不稳定。引起带3缺失的机制尚不清楚,推测机制有:减弱带3蛋白与锚蛋白的连接,导致初始带3蛋白或锚蛋白缺乏;或膜上缺少带3组合的“零件”。在某些带3缺乏的HS患者,带3基因表达可以降低,或一个带3突变可妨碍带3进入内质网膜的固有联合转录插入,或妨碍带3移位到原生质膜。
有些带3突变集簇于膜的山梨醇脂肪酸酯(跨度)区域,这些膜的山梨醇脂肪酸酯(跨度)区域替代了大范围的保守精氨酸,这些被替代的精氨酸全部定位于细胞质的跨膜螺旋的末端,维持跨膜山梨醇脂肪酸酯片断的方向。推测这种现象可能为突变型带3合成后不折叠、插入内质网以及最终进入红细胞膜所致。
通过SDS-PAGE对快速移行的带3进行研究,发现带3糖基化翻译后的缺陷。也有更快速移行的血型糖蛋白A,参与带3糖基化。其精确的分子缺陷和在这些患者发病机制中的作用尚不清楚。
(4)蛋白4.2缺乏:在日本,蛋白4.2基因(EPB42)突变的隐性遗传HS很常见。这些病例倾向于纯合子,他们的红细胞膜的蛋白4.2几乎全部缺失。蛋白4.2缺乏的红细胞也可有锚蛋白和带3蛋白的缺乏。
少数的报道证明,蛋白4.2缺乏由于带3胞浆区域改变而导致蛋白4.2与膜的连接减弱。推测这些改变包括蛋白4.2与带3的交互作用部位。有文献报道,在两个不同带3缺乏的复合纯合子HS患者,其红细胞膜存在部分带3缺乏和全部蛋白4.2缺乏。由于其他突变型带3(带3Fukuoka)包含一个带3-蛋白4.2交互作用区的突变,推测一个突变型带3蛋白(带3Okinawqa),在红系祖细胞上连接所有可利用的蛋白4.2。由于带3Okinawqa不能插入红细胞膜,带3Okinawqa-蛋白4.2复合体被降解,引起上述表型。
3.表面区域缺乏的分子基础 遗传性球形红细胞固有的特性是不稳定,如在三磷腺苷(ATP)缺乏或细胞应急切变暴露于体外变化条件下释放脂质。膜物质的丢失通过0.2~0.5μm的含有血影蛋白的膜内在蛋白质的小囊泡释放。通过体外培养实验
中渗透脆性增加可以证实,膜物质的丢失是膜表面区域缺乏至一定程度所致的结果。
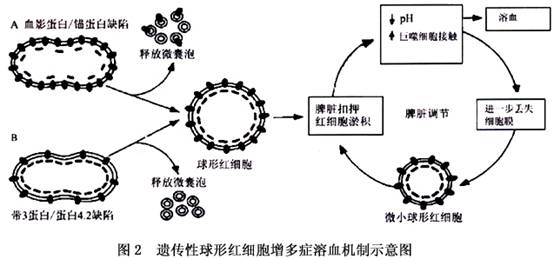
就HS不是单一的分子改变这点而论,或许表面区域缺乏是一个多种分子机制中的骨架蛋白与脂质双层膜的垂直连接部位薄弱的结果。3个假想的途径可能导致表面区域的缺乏(图2)。在单一血影蛋白缺乏或血影蛋白与锚蛋白联合缺陷的病例,表面区域缺乏包含来自骨架蛋白下的脂质双层膜不匹配。正常红细胞的骨架蛋白形成一个接近单分子的亚膜层,占据一半以上的膜表面。因此,血影蛋白缺乏导致这个网络密度减低,结果,从细胞内以微囊泡形式释放的骨架蛋白不直接支持脂质双层膜的区域。
在带3蛋白缺乏的HS病例,两个假设的途径可能导致表面区域的丢失(如图2)。一个机制包括带3蛋白从细胞丢失。由于带3蛋白跨越脂质双层膜许多倍,可能“边界”脂质的实质总量与带3蛋白一同释放,因此,导致表面区域缺乏。另外一种可能的机制是在膜内存在无带3的区域形成,进而形成膜大泡,以微囊泡的形式从细胞内释放。这个假设基于发现了残影细胞膜内颗粒的集簇性(带3蛋白的主要组成)导致膜脂质大泡而非微囊泡的颗粒去除区域形成。近年的证据来自带3敲除鼠的模型。缺乏带3的红细胞本能地脱出囊泡,导致严重的球形红细胞增多和溶血。
4.HS与非红系临床表现 在大多数HS病例,临床表现被限定为单一的红细胞系统,可能由于红细胞膜蛋白(如血影蛋白和骨架蛋白)的非红系副本被独立基因编码或是由某些蛋白(如蛋白4.1、β-血影蛋白和骨架蛋白)从属于组织特有的选择性剪切。但也有例外,报道个别HS家族有脊髓变性性改变的联合神经分离或肌肉异常、心肌病或记忆力减退。红细胞骨架蛋白和β-血影蛋白在肌肉脑组织及脊髓也同样存在,提高了这些病例缺乏其中某种蛋白的可能性。这个假说将进一步通过nb突变鼠的HS模型来证实。纯合子nb/nb鼠具有与血影蛋白和基本分子缺陷骨架蛋白缺乏有关的严重HS,病情进展可成为与小脑Purkinje细胞变性性改变相吻合的神经综合征。Purkinje细胞通常表达红细胞骨架蛋白,而在nb/nb鼠的表达是减低的。
带3缺乏在常染色体显性遗传的
远端肾小管性酸中毒的患者中也得到证实。杂合子带3基因突变的病例具有正常的肾酸化作用和异常的红细胞,两个带3突变,即R589H和S613F,与肾脏的酸化作用减低和正常的红细胞有关。有报道证实由于带3mRNA加工突变导致两个Hs家族出现并发肾脏酸化作用减弱的病例,带3
Pribram和带3
Okinawqa。在这些病例中,
肾小管性酸中毒的确切发病机制尚不清楚。
5.遗传性 基于HS的非单一性分子基础,推测HS的基因可分为几种染色体的改变。目前发现的
染色体异常有1、8、14、15及17的异常。与α-血影蛋白相关的为1号染色体,与锚蛋白相关的为8号染色体,与β-血影蛋白相关的为14号染色体,与蛋白3相关的为17号染色体,与蛋白4.2相关的为15号染色体。在绝大多数的HS患者(约75%),属常染色体显性遗传。少部分患者为非显性遗传,这部分病例可归属于基因突变,突变的位置在CpG二核苷酸,造成该部位小的缺失或插入。这也可能形成常染色体隐性遗传。
有报道证明,部分隐性遗传的HS患者伴发严重的
溶血性贫血。这部分患者主要倾向于红细胞血影蛋白的缺乏,推测主要为α-血影蛋白的缺乏。另外一部分隐性遗传的患者为蛋白4.2缺乏,表现为轻度溶血,红细胞形态为口形和卵圆形。
极少病例为纯合子,表现为严重的
溶血性贫血,有的患者溶血发生后可能是致死性的,他们的双亲症状很轻或无症状。
HS可以以家族的形式发病,但临床上这样的情况并不多见。下述几点可以解释这些现象:①缺乏可变的外显率;②在家族中发生新生突变或隐性遗传;③影响膜蛋白表达的修饰等位基因导致在家庭中临床表现的变异性;④缺乏组织特异的镶嵌型。



 流行病学
流行病学
 病因
病因
 发病机制
发病机制
 临床表现
临床表现
 并发症
并发症
 实验室检查
实验室检查
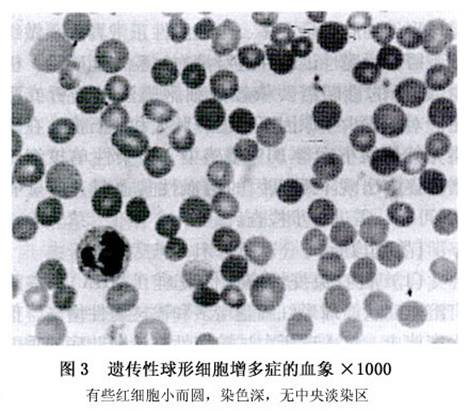
 其他辅助检查
其他辅助检查
 诊断
诊断
 鉴别诊断
鉴别诊断
 治疗
治疗
 预后
预后
 预防
预防